
#HemosLeído: “Orientaciones para la aplicación de medidas de salud pública no farmacológicas en grupos de población en situación de vulnerabilidad en el contexto de la COVID-19”
La COVID-19 no solo ha puesto en evidencia las graves desigualdades e inequidades existentes, sino que las ha incrementado (2). Desde la comprensión general de que la pandemia se ceba en los más vulnerables a la vez que provoca más desigualdad en la población, el documento analiza cuáles son los obstáculos existentes para que las medidas de prevención de la infección lleguen a todos y todas o, lo que es lo mismo, qué condiciones de los grupos y las personas limitan su aplicación o el acceso a ellas.
Si algo ha demostrado la actual pandemia es que la vulnerabilidad va más allá de aspectos individuales y biológicos y es determinada por el contexto social, económico y político. Por ello afecta más y más severamente a trabajadores informales, a inmigrantes y al resto de la población en situación de precariedad, y a quienes viven en condiciones de hacinamiento o de franca carencia o inseguridad en la vivienda.
Lo más relevante del trabajo son las medidas que propone para reducir esa vulnerabilidad asociada a la pandemia desde un marco de equidad, derechos humanos y diversidad, es decir, intenta clarificar qué políticas (¿qué hacer?), qué estrategias (¿cómo hacerlo?) y qué tácticas (¿cómo aplicarlas?) habría que desarrollar para no excluir a nadie.
Y aquí destaca un hecho capital en el desarrollo de la propuesta: cuando hablamos de vulnerabilidad nos referimos tanto a la asociada a la profundización de las inequidades y las condiciones sociales adversas preexistentes, como a la relativa a las dificultades en la adopción y cumplimiento de las medidas recomendadas. En este marco destaca también la derivada de los efectos no deseados de las propias medidas de salud públicas no farmacológicas y, por último, la vulnerabilidad asociada a los factores de riesgo y comorbilidades que agravan el cuadro clínico y la mortalidad por esta causa (ver gráfico 1 adjunto que procede del documento que se comenta).
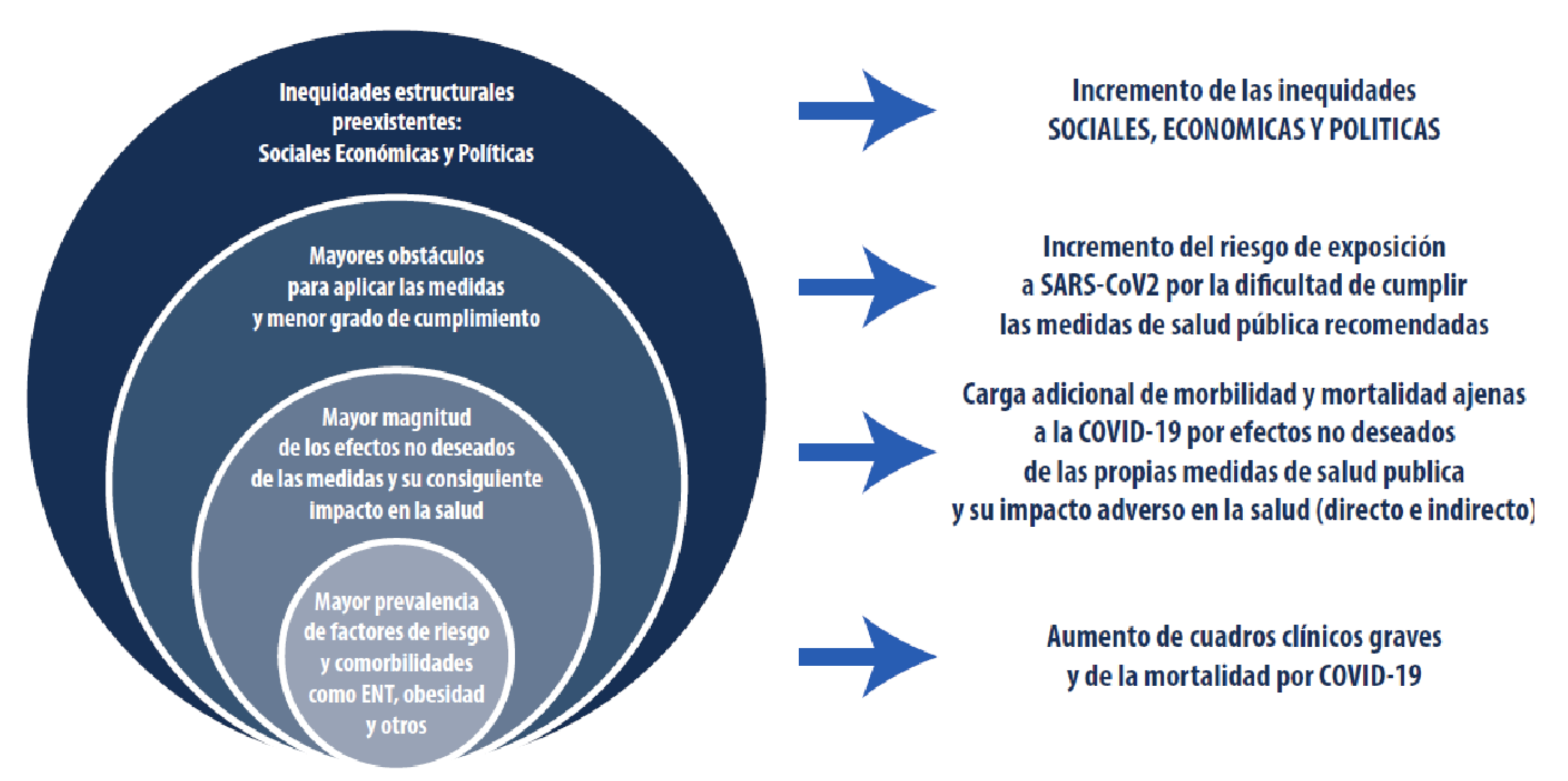
Gráfico 1. - Mapa sinóptico de los principales obstáculos y efectos no deseados de diversas medidas de salud pública no farmacológicas
Se trata por tanto de un compendio de ideas y proposiciones dirigidas no solo a los responsables de la toma de decisiones, sino también a los equipos técnicos y a los que deben poner en marcha esas medidas. Deberían aplicarse intersectorialmente y abordar los determinantes sociales y la búsqueda de la equidad. Desde la protección social de los trabajadores precarios y amenazados por el desempleo, hasta las medidas tendentes a impedir los lanzamientos de la vivienda habitual, en especial si no hay alternativa habitacional, adquieren especial relevancia otras que son transversales, como la comunicación de riesgos, la participación social y comunitaria, los derechos humanos y el seguimiento y la evaluación de sus efectos. La lectura del documento ilustra sobre muchas iniciativas concretas que es posible implementar para cada medida preventiva instaurada, entre las que destacan el confinamiento domiciliario y el cierre de escuelas y negocios, el aislamiento de espacios residenciales cerrados, destacadamente de mayores, las restricciones en el transporte público y en las concentraciones de personas.
Frank Snowden, profesor emérito de Historia de la Medicina de la Universidad de Yale, publicó recientemente "Epidemics & Society, from the Black Death to the Present", una magnífica obra en la que sugiere tres medidas para luchar contra las pandemias, la que atravesamos ahora y las que previsiblemente vendrán: luchar contra la mercantilización de la salud, alcanzar la universalidad de la atención sanitaria y dejar de aplicar medidas locales a problemas que son globales. Pues precisamente, garantizar el acceso universal a la salud se establece como un elemento clave en las propuestas que estamos comentando.
Para ello es imprescindible aumentar la inversión pública en salud hasta alcanzar, como aconsejan los expertos que han elaborado el documento, al menos el 6% del PIB nacional y establecer como prioridad central la estrategia de Atención Primaria de la Salud. Resulta significativa la recomendación que se hace a países de América Latina, muchos de ellos con importantes déficits en desarrollo humano y en servicios públicos, sobre todo si consideramos que nuestro país en 2018, con datos del propio Ministerio de Sanidad, no llegó a alcanzar esa tasa mínima de inversión sanitaria (5,9%) (3).
Junto a una mayor susceptibilidad, las personas de nivel socioeconómico bajo sufren mayores tasas de contagio, morbilidad y mortalidad por la COVID-19 (4), por lo tanto, es necesario ampliar la protección social para el conjunto de la población. Para ello se requiere aumentar el nivel de cobertura de los programas existentes, priorizando aquellos grupos en situación de vulnerabilidad (p. ej., trabajadores informales como los temporeros, inmigrantes y otros grupos con altas tasas de trabajo desregularizado, y trabajadores de servicios esenciales que, en muchos países como EEUU, se infectan más, proceden de familias pobres y perciben los salarios más bajos (5). De la misma forma, no se debe olvidar que esta infección tiene un efecto amplificador de las inequidades, como ocurre en muchos casos en situaciones de violencia de género y abuso de las mujeres.
Es falso el dilema que contrapone economía frente a salud en la resolución de la pandemia de COVID-19, pues la salud pública es necesaria para la recuperación económica. Ahora es el momento de construir una nueva normalidad y de trabajar hacia una recuperación que ponga la salud, la justicia social y la equidad en el centro de la agenda política, es decir hacia la construcción de una sociedad que no deje a nadie atrás.
Manuel Díaz Olalla
Grupo de Salud Internacional e Inequidades de la SoMaMFyC y la semFYC
Referencias
1.- Organización Panamericana de la Salud. Orientaciones para la aplicación de medidas de salud pública no farmacológicas en grupos de población en situación de vulnerabilidad en el contexto de la COVID-19. OPS/IMS/FPL/COVID-19/20-0021. Washington: OPS; 2020. Se encuentra en https://cutt.ly/GhQ10Al
2.- Organización de las Naciones Unidas. A UN framework for the immediate socio-economic response to COVID-19. Nueva York: Naciones Unidas; 2020. Se encuentra en https://unsdg.un.org/resources/un-framework-immediate-socio-economic-response-covid-19
3.- Subdirección General de Cartera de Servicios del SNS y Fondos de Compensación; Dirección General de Cartera Común de Servicios del SNS y Farmacia; Secretaría General de Sanidad; Ministerio de Sanidad. Estadística de Gasto Sanitario Público, Resultados de 2018. Madrid: marzo de 2020. Se encuentra en: https://www.mscbs.gob.es/estadEstudios/estadisticas/docs/EGSP2008/egspPrincipalesResultados.pdf
4.- Jani A. Preparing for COVID-19’s aftermath: simple steps to address social determinants of health. J R Soc Med. 2020;113(6):205-207. Se encuentra en https://pubmed.ncbi.nlm.nih.gov/32314660/.
5.- D Blau F, Koebe J, Meyerhofer PA. Essential and Frontline Workers in the COVID-19 Crisis. ECONOFACT; 2020. Se encuentra en https://econofact.org/essential-and-frontline-workers-in-the-covid-19-crisis .





